Многие пациенты спрашивают: «Вы советуете осматривать стопы – а что я там должен увидеть?»
Осмотр стопы при сахарном диабете
Всем известно, что диабет угрожает ногам пациента.
Повышенный уровень сахара крови приводит к поражению нервных окончаний или (реже) сосудов. В ногах эти процессы идут быстрее, чем в других частях тела - ноги как бы удалены от центральной нервной системы, и кровь должна проделать длинный путь по сосудам, чтобы дойти до стоп.
Кроме того, на ноги приходится значительная нагрузка при ходьбе, мешающая заживать повреждениям.
И самое главное – повреждения стоп могут долго оставаться незамеченными, т.к. поражение нервных окончаний способно нарушать болевую чувствительность.
Пациент с диабетом существует как бы отдельно от своих ног. Нарушенная чувствительность не позволяет ощутить их, снижение зрения (возможное при диабете) не позволяет их осмотреть, а избыточный вес (типичный для СД 2 типа) не позволяет до них дотянуться.
В результате на ногах, «предоставленных самим себе», значительно чаще образуются ранки:
- при сниженной чувствительности легко не заметить, что обувь чуть тесновата,
- что в обувь попал посторонний предмет,
- что при подстригании ногтей произошло повреждение кожи,
- что обувь натерла ногу,
- что образовалась мозоль, и т.п.
Если повреждение кожи не заживет за несколько дней, оно может превратиться в хроническую рану, язву, а это – основной путь развития гангрены и других осложнений со стороны стоп (флегмона, остеомиелит). Незаживающие раны, язвы и их осложнения называют синдромом диабетической стопы, чтобы прочитать об этом подробнее посетите "Кабинет диабетической стопы".
Предотвратить это помогает строгое соблюдение специальных правил.
Ежедневный осмотр стоп является одним из этих правил и позволяет выявить проблемы на ранней стадии, когда еще можно предотвратить развитие более серьезных поражений. В данном разделе собрана информация по так называемым «малым проблемам», которые часто выявляются при осмотре.
Потемнение ногтя

Подногтевое кровоизлияние: Эта проблема чаще всего вызывает необоснованные страхи
- Причина. В подавляющем большинстве случаев это – подногтевое кровоизлияние (гематома). Его развитию способствует ломкость сосудов, но основная причина – хроническое давление ногтевой пластинки на кожу пальца (ногтевое ложе). Такое возможно, если пациент сознательно носит (разнашивает) тесную обувь, но чаще – если из-за сниженной чувствительности пациент не замечает, что обувь чуть тесновата, или что ноготь слишком длинный или слишком толстый, и не помещается в обычной обуви.
- Чем это опасно? Если не прекращается давление ногтя на палец, кровоизлияние может увеличиваться. Результатом может быть его нагноение. Если нет нагноения – само по себе кровоизлияние лечения не требует, но оно является первым сигналом о том, что палец находится в стесненных условиях, и если проигнорировать этот сигнал – то следующим событием может стать диабетическая язва этого пальца
- Что делать? Понять, каким образом ноготь подвергся давлению. Вспомнить, какую обувь Вы носили в последние недели. Проверить всю обувь: рукой – для исключения посторонних предметов в обуви в области пальцев, с помощью картонной стельки убедиться, что площадь обуви не меньше площади стопы. Измерить высоту обуви в области пальцев: если она меньше, чем толщина пальца – это создает избыточное давление на ноготь.
- Обязательно нужно прекратить ношение той тесной обуви, которая вызвала кровоизлияние.
Вросший ноготь
А. Врастание ногтя (начальные проявления)

Б. Врастание ногтя (воспаление)

- Вросший ноготь - это погружение краев (углов) ногтя вглубь мягких тканей, что вызывает боли, в тяжелых случаях – нагноение.
- Причина: Углы ногтей в норме должны быть достаточно длинными, чтобы лежать поверх кожи. Если срезать их слишком коротко, закруглять ноготь (особенно часто эту ошибку делают в педикюрных кабинетах) – углы начинают погружаться вглубь. Далее из-за дискомфорта в области этих углов пациенты часто стараются срезать их покороче, и возникает «порочный круг»: чем сильнее их срезают, тем глубже они погружаются.
- Чем это опасно? Нагноение, иногда – превращение в истинную диабетическую язву (но это происходит редко и лишь у пациентов с выраженным нарушением притока крови к стопам).
- Что делать? Профилактика – правильное подстригание ногтей.
- На ранних стадиях врастания используются различные методы коррекции формы ногтевой пластины. Для их подбора можно обратиться в кабинет "Диабетическая стопа" или различные учреждения косметологического профиля.
- При глубоком погружении угла ногтя, выраженном воспалении – лечение заключается в хирургическом удалении края ногтевой пластинки, что приводит к быстрому излечению.
Грибковое поражение ногтя / утолщение ногтя
А. Типичный вид грибкового поражения (микоза) ногтя

Б. Утолщение ногтя вследствие грибкового поражения

Грибковое поражение (микоз) проявляется изменением цвета ногтя (нарушение его прозрачности), его расслоением, в тяжелых случаях – утолщением. Микоз – наиболее частая причина утолщения ногтей, хотя возможны и другие: травма ногтя в прошлом, нарушение его питания, и т.п.
- Различные неприятные ощущения (зуд и т.п.) характерны для грибкового поражения кожи, но отсутствуют при изолированном поражении ногтей. Причина микоза – попадание грибковых клеток на кожу пациента. Такое происходит очень часто (заразиться можно не только при посещении бассейна, но и от других членов семьи при пользовании общей ванной, в гостях через тапочки, и даже через комнатную пыль).
- Контакт с грибковыми клетками имеет место у многих людей, но полноценная иммунная защита не дает развиться заболеванию. Ослабление иммунитета при сахарном диабете нарушает эту защиту, и грибки начинают размножаться.
- Чем это опасно? Утолщенный ноготь требует дополнительного места в обуви, создает повышенное давление на палец. В результате под утолщенным ногтем происходит нагноение, результатом является диабетическая язва. Язва может также образоваться на соседнем пальце, если утолщенный ноготь травмирует его при ходьбе.
- Что делать? Для установления причины утолщения проводится лабораторное исследование соскоба с ногтя. Если подтверждается диагноз грибкового поражения – его можно и нужно излечить. Излечение грибкового поражения вполне реально и при сахарном диабете (хотя и с большим трудом, чем у людей без диабета), но требует: а). Лечения квалифицированным дерматологом, б). Применения противогрибковых препаратов не только местно, но и в виде таблеток, в). Ликвидации возможных резервуаров грибковой инфекции вне организма пациента – дезинфекция обуви и предметов обихода (существуют специальные стерилизационные камеры), лечение членов семьи при необходимости.
- Около 20 лет назад, когда еще не было безопасных противогрибковых препаратов в таблетках, закрепилось мнение о высокой частоте побочных эффектов такого лечения. Современные же противогрибковые препараты для приема внутрь хорошо переносятся пациентами, и риск побочных эффектов при их приеме минимален.
- Если утолщение ногтя связано не с грибковым поражением (или если противогрибковое лечение по каким-то причинам не проводится) – обязательно надо проводить регулярную механическую обработку ногтя, чтобы снизить его толщину до нормальной. Такую обработку можно выполнить самостоятельно (пилкой для ногтей, шлифуя ноготь по 10-15 минут в день в течение нескольких дней), или в тех кабинетах "Диабетическая стопа", где оказываются такие услуги.
Порезы кожи при подстригании ногтей

- Причина. Такое случается при СД довольно часто, и несет в себе серьезную опасность. Причина – в том, что диабет часто нарушает болевую чувствительность. Вы можете не почувствовать боли, если вместе с ногтем срезаете кусочек кожи. Риск таких порезов повышен у людей с ослабленным зрением и избытком веса, когда трудно дотянуться до своих ног.
- Чем это опасно? Очень часто на месте такого пореза формируется диабетическая язва.
- Что делать? Правильно подстригать ногти, не срезать их слишком коротко (оставляя около 1 мм длины). Если у Вас не получается подстригать ногти, если случались порезы – Вам нужно попросить о помощи родственников или постоянно пользоваться услугой профилактической обработки стоп в кабинете "Диабетическая стопа".
- Если Вы поранили кожу при обработке ногтей – обязательно обработайте эту ранку по всем правилам: промойте противомикробным раствором и наложите стерильную повязку.
Мозоли, натоптыши
А. Типичные «натоптыши» на подошве
- Мозоли встречаются не только при диабете, но при СД являются одной из частых причин образования диабетических язв.
- Причина. Мозоль (гиперкератоз) – защитная реакция кожи в зонах повышенного давления (механической нагрузки). Такие зоны возникают обычно из-за сочетания тех или иных деформаций стопы (плоскостопие, искривленные пальцы) и обуви, не соответствующей стопе пациента.
- Обычно мозоли образуются на подошвенной поверхности («натоптыши»), на верхушках пальцев, иногда – на боковой поверхности пальцев (в межпальцевом промежутке), на тыльной поверхности суставов пальцев и др.
- Чем это опасно? Мозоль – защитная реакция кожи, но она не совершенна. Мозоль сама является как бы инородным телом, увеличивая давление на кожу, приводя развитию кровоизлияния (темное пятно под мозолью), которое затем может нагнаиваться с образованием язвы.
- Что делать? Образовавшуюся мозоль нужно удалить пемзой (во время мытья), но ни в коем случае не срезать, не распаривать ноги в горячей воде, не пользоваться мозольными пластырями и жидкостями для снятия мозолей. Если давление на кожу продолжается – мозоль будет образовываться снова, и обработку пемзой придется проводить регулярно.
- Чтобы замедлить образование мозоли, нужно сменить обувь на более соответствующую Вашим ногам, часто – в комбинации со специальными ортопедическими стельками. Для этого надо посетить кабинет "Диабетическая стопа" или ортопеда, специализирующегося на ортопедической обуви.
- При межпальцевых мозолях помогает ношение межпальцевой силиконовой прокладки (продаются в аптеках и ортопедических салонах), но обувь должна быть достаточно широкой, чтобы не вызывать сдавление пальцев.
Б. Межпальцевая мозоль

В. Две стопы одного пациента: на левой – мозоль с предъязвенными изменениями, на правой – следующая стадия (язва)

Деформации стоп
А. Выступающие «косточки» у первого пальца
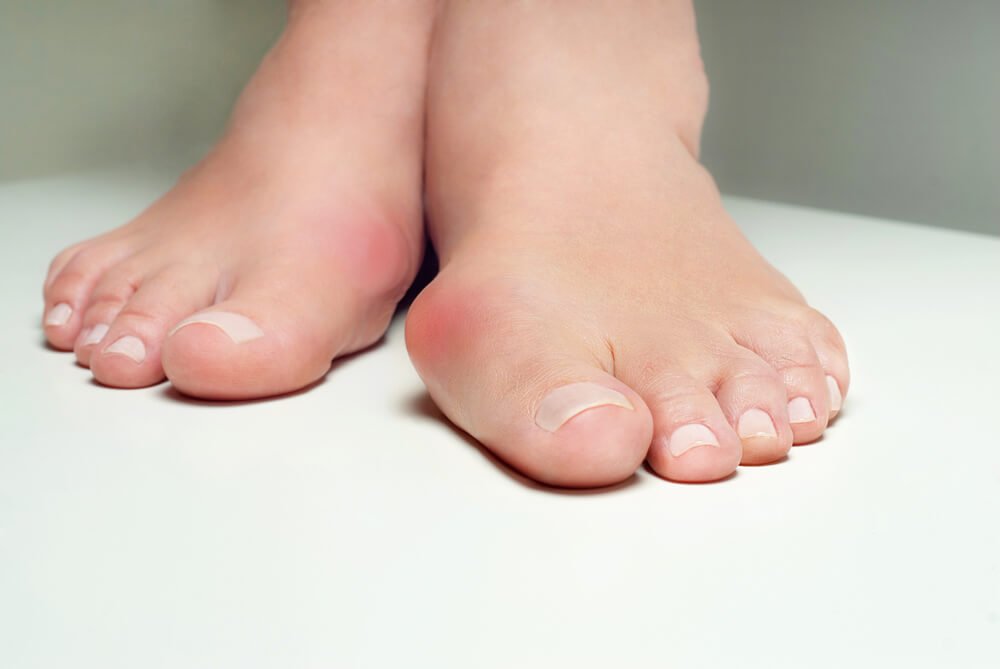
Б. «Клювовидные пальцы»

- Наиболее частые деформации – выступающие «косточки» у первого пальца (А), клювовидные пальцы (Б), плоскостопие и др.
- Причина. Обычно – заболевания суставов, мышц и связок, в очень редких случаях – переломы костей, вызванные диабетом (диабетическая остеоартропатия).
- Чем это опасно? Главная опасность – в том, что на выступающих участках из-за повышенного давления на кожу образуются мозоли, далее – под мозолями происходит нагноение и образование диабетической язвы. Кроме того, перегрузка тех или иных суставов из-за деформаций вызывает развитие артроза («отложения солей»), что сопровождается суставными болями.
- Что делать? Чтобы деформация не проводила к повышенной нагрузке на кожу, необходим подбор тех или иных ортопедических средств. Это специальная обувь и ортопедические стельки, иногда – так называемые ортопедические корректоры (например, носимые на стопе силиконовые накладки на перегруженные участки).
Обувь, не соответствующая стопе пациента
А. Обувь с шириной меньше, чем ширина стопы

Б. Высота обуви в переднем отделе должна быть больше, чем высота стопы в этой зоне

В. Проверка соответствия обуви и стопы

Г. Покраснение кожи в местах трения обуви (стрелки)

Д. «Отпечатки» на коже стоп, связанные с недостаточно просторной обувью

Е. Мозоль на тыле пальца, связанная с недостаточно растяжимым верхом обуви

- Обувь должна соответствовать стопе не только по размеру (длине), но и ширине (полноте) и высоте в пальцевом отделе (рис. А, Б, В). Большое значение имеет и материал, из которого изготовлена обувь (верх обуви должен быть как можно более растяжимым, и не всегда натуральная кожа лучше всего обеспечивает это).
- При сахарном диабете поражение нервных окончаний часто приводит к снижению чувствительности. В результате пациент не замечает, если обувь чуть тесновата. При сильном снижении чувствительности пациенту может даже казаться, что обувь велика, хотя она подобрана правильно. Это связано с тем, что нога просто не чувствует обувь.
- Чем это опасно? Сдавление и трение стопы в неправильно подобранной обуви приводит к повреждениям кожи, которые превращаются в диабетические язвы.
- Что делать? Из-за возможного снижения чувствительности при диабете нельзя полагаться только на ощущения своих ног при выборе обуви. Важно обращать внимание и на признаки неправильного подбора, а также иногда сравнивать размер стопы и обуви.
- Признаки неправильного подбора обуви, видимые глазом:
- При ношении такой обуви Вы можете увидеть на ногах мозоли, а также покраснение кожи над суставами (Г), иногда – «отпечатки» обуви и носок на коже стопы (Д). При осмотре обуви Вы (или врач) можете увидеть, что верх обуви «выдавлен» над зонами деформации стопы (выступающие «косточки», искривленные пальцы и др.).
- Чтобы сравнить размер стопы и обуви, надо поставить ногу на лист плотного картона, и обвести стопу карандашом по контуру (желательно, чтобы Вам кто-то помогал в этом, а Вы стояли вертикально). Вырезав картон по контуру, Вы получите стельку размером со стопу. Проверьте всю Вашу обувь, вкладывая туда стельку: она должна входить, не сминаясь и не загибаясь. Можно просто поставить обувь на лист бумаги, на котором Вы обвели стопу по контуру (В). Так Вы легко увидите несоответствие стопы и обуви. Помните, что при ходьбе стопа немного удлиняется, поэтому между пальцами и передним краем обуви должно оставаться 1-1.5 см.
- Если Вы выявили эти проблемы - посоветуйтесь с врачом, какую обувь выбрать взамен плохо подобранной.
Посторонние предметы в обуви

Ваша обувь может быть правильно подобрана, может быть даже ортопедической – но это еще не полностью исключает риск травматизации, сдавления стопы. Из-за сниженной чувствительности пациенты с диабетом очень часто не замечают посторонних предметов, попавших в обувь. Это кажется невероятным, но это так. На фото Вы видите коллекцию посторонних предметов, извлеченных из обуви пациентов в кабинете "Диабетическая стопа" за 2 недели.
Вот список посторонних предметов, которые извлекали из обуви пациентов в кабинете «Диабетическая стопа»:
- Камень диаметром 2–3 мм (вызвал язву)
- Носок, забытый в ботинке (вызвал язву)
- Полиэтиленовый пакет, подложенный в связи с большим размером обуви
- Поролон, подложенный для заполнения места в обуви после ампутации пальца (вызвал язву)
- Обивочный гвоздь (вызвал язву)
- Скомканная газета
- Шуруп
- Монеты (вызвали язву)
- Загнувшиеся стельки (вызывали язву неоднократно)
- Гранулы силикагеля (вызвали язву, попали в рану)
- Гвоздь длиной 1,5 см, проткнувший подошву насквозь (не был удален пациентом, но был замечен и вынут врачом в кабинете "Диабетическая стопа").
Чем это опасно? Конечно же, такие посторонние предметы вызывают диабетические язвы.
Что делать? Строго соблюдать правила защиты ног при диабете, согласно которым при каждом надевании обуви ее необходимо проверять изнутри рукой. Такая проверка занимает совсем немного времени, и просто должна войти в привычку.
Трещины кожи пяточной области

Причина. Сухость кожи зоны пяток и повышенное ее ороговение, огрубение. Огрубение кожи усиливается при ходьбе (дома или на улице) без обуви или в обуви без задника, которая «шлепает» по пятке.
Чем это опасно? Трещины кожи могут инфицироваться, превращаться в диабетические язвы.
Что делать?
- Во-первых – полностью устранить сухость кожи на пятках, смазывая их кремом не менее 2-3 раз в день. Но крем не должен попадать между пальцами (там должно быть сухо!). Если крем не устранил сухость – надо либо смазывать чаще, либо сменить крем (на содержащий мочевину). Многие кремы пригодны для устранения сухости кожи, но наиболее эффективны те кремы и «пенки», которые содержат мочевину (Бальзамед-интенсив, Каллюзан-экстра, Алпресан №3, Диа-дерм, Heel-cream и др).
- Во-вторых – обрабатывать ороговевшую кожу пемзой во время мытья.
- В третьих, пациентам с быстрым образованием трещин нужно всегда носить обувь с задником (даже дома – есть такие виды домашних тапочек).
- Если имеются глубокие трещины, которые болят, кровоточат – срочно обратитесь в кабинет "Диабетическая стопа"
Грибковое поражение кожи
А. Грибковое поражение кожи между пальцами

Б. Грибковое поражение кожи подошв

- Проявления грибковых поражений: между пальцами (А) – влажность кожи, опрелости (белый или лиловый налет, трещины), иногда - зуд. Микоз кожи подошв (Б) проявляется покраснением и шелушением кожи, возможен зуд.
- Причины. Инфицирование грибковыми клетками (как это происходит, описано в разделе «Грибковое поражение ногтей».
- Чем это опасно? Такое поражение нарушает целостность кожи, приводит к образованию поверхностных повреждений (трещин), которые могут превращаться в диабетические язвы. Кроме того, пациент с грибковым поражением стоп может заразить других членов семьи.
- Что делать? Для подтверждения диагноза надо посетить дерматолога. Врач при необходимости проведет обследование, чтобы подтвердить наличие грибка, и назначит лечение. Как и при лечении микоза ногтей, наиболее эффективны местные противогрибковые средства в комбинации с противогрибковыми препаратами в таблетках, но в некоторых случаях (при межпальцевом микозе) возможно только местное применение препаратов в виде растворов (в отличие от кремов, они не повышают влажность между пальцами). Чтобы избежать рецидива грибкового поражения после курса лечения, необходимо следить за сухостью межпальцевых промежутков: тщательно вытирать их после мытья, носить достаточно широкую обувь. При появлении влажности ее устраняют с помощью талька (присыпки для ног) или марлевой прокладки между пальцами, которую вкладывают ежедневно в течение 1-2 недель.
- Между пальцами – возможны опрелости не вследствие грибкового поражения, а из-за повышенной влажности кожи (широкая стопа, плотно прилежащие друг к другу пальцы, недостаточно просторная обувь). Такое поражение не требует противогрибковых препаратов, но его надо обязательно устранить средствами, снижающими влажность (тальк, марлевая прокладка), т.к. оно может, как и микоз, вызывать повреждения кожи (межпальцевые трещины) и служить причиной диабетических язв. При появлении таких изменений между пальцами нельзя применять кремы – они лишь усиливают влажность. Кстати, нередко единственной причиной опрелостей или влажности межпальцевых промежутков у пациента является неправильное применение крема для ног (он не должен попадать между пальцами!). Хорошей профилактикой таких проблем также являются носки с отделениями для пальцев (как у перчаток), которые сейчас вполне можно купить (В).
Когда надо срочно обратиться в кабинет "Диабетическая стопа"?
А. Диабетическая язва

Б. Синюшность пальца («синдром синего пальца»)

В. Отек стопы у пациента с сахарным диабетом

Г. Кровоизлияние в толще мозоли (предъязвенные изменения)

Д. Покраснение тыла стопы…

Е. Причина – «запущенная» межпальцевая язва Не болит!!!

Даже маленькая ранка на стопе при диабете может перерасти в серьезную проблему. Поэтому:
- Если Вы заметите какое-то повреждение на стопе – надо срочно обратиться в кабинет "Диабетическая стопа". На всякий случай узнайте у Вашего эндокринолога адрес такого кабинета в Вашем районе или городе.
- Не занимайтесь самолечением, не стоит пытаться вылечить серьезное повреждение самостоятельно – Вы можете лишь потерять время.
- При этом сразу при обнаружении ранки ее нужно промыть не обжигающим противомикробным раствором (мирамистин, хлоргексидин, в крайнем случае – перекись водорода) и наложить стерильную повязку или наклейку типа Cosmopor.
- Не применяйте мазевые повязки и бактерицидный пластырь (под этими повязками рана может мокнуть).
- До визита к врачу надо максимально ограничить ходьбу
- Не надевайте снова обувь, которая натерла стопу (если повреждение стопы связано с обувью).
Поводом для такого срочного обращения в кабинет "Диабетическая стопа" должно быть следующее:
- Возникшая диабетическая язва (А)
- Любая рана стопы
- Синюшность пальца (Б). Но эта проблема встречается очень редко - в отличие от потемнения ногтя, которое встречается намного чаще.
- Кровоизлияние под мозолью (Г). В этом случае с вероятностью около 50% под мозолью уже имеется гной, и если не провести правильное лечение, гной может распространиться вглубь стопы.
- Внезапно возникшие боли в стопе
- Односторонний отек стопы (В)
- Покраснение на тыле стопы. Такое покраснение может быть сигналом о том, что между пальцами имеется ранка или трещина, и она воспалилась (Д, Е). В этой ситуации надо внимательно осмотреть кожу пальцев и между пальцами, наложить стерильную повязку при необходимости и обратиться в кабинет "Диабетическая стопа".
- Если у Вас на ноге не рана, а мелкая царапина или ссадина – надо обработать ее и закрыть повязкой по тем же правилам (при диабете мелочей не бывает!), но обратиться в кабинет "Диабетическая стопа" можно через 2-3 дня, если повреждение не заживет за это время.
- Лечение в неспециализированных хирургических кабинетах намного менее эффективно и с меньшей вероятностью приводит к заживлению раны.
Специальная обувь для пациентов с сахарным диабетом


- Она необходима примерно для 25-30% пациентов, у которых обувь, купленная в обычном магазине, не соответствует стопе (обычно это связано с теми или иными деформациями стоп). Многие пациенты с возрастом испытывают трудности при покупке обуви в обычном магазине, т.к. не могут найти обувь достаточной ширины (даже несмотря на то, что выбирают обувь большего размера, чем носили раньше). Пациентам без деформаций стоп обычно достаточно обуви, купленной в обычном магазине, но выбранной в соответствии с правилами для пациентов с сахарным диабетом (о которых говорили вначале).
- Ортопедическая или «полуортопедическая» (профилактическая) обувь может продаваться готовой (Lucro, Actiflex, Ortek), а для пациентов с тяжелыми деформациями ее необходимо изготавливать индивидуально (по слепку стопы). В готовую ортопедическую обувь могут быть вложены индивидуально (по слепку) изготовленные стельки.
- Существует серьезная проблема: далеко не вся ортопедическая обувь, которую предлагают пациентам с диабетом (платно и бесплатно) соответствует требованиям качества.
Как проверить носимую обувь?
Даже если не чувствуете тесноты, Вашу обувь надо менять, если:
- Вы заметили потертости, покраснение, «отпечатки» на коже
- Деформированные пальцы или деформации стопы «выдавливают» верх обуви
- При проверке картонной стелькой – площадь обуви меньше, чем площадь стопы
- Образуются мозоли на передней, тыльной или боковой поверхностях пальцев (проблема «натоптышей» на подошвенной может быть решена специальными стельками, однако их можно использовать лишь в просторной обуви)
- Если врач говорит, что Вам нужна специальная обувь
- Часто требуется смена обуви, если Вам нужно изготавливать ортопедические стельки (полноценные ортопедические стельки имеют большую толщину и не входят в обычную обувь).
Если врач назначил Вам ортопедическую обувь…
Особенности качественной ортопедической и «полуортопедической» обуви:
- Повышенная глубина (позволяющая вложить толстую ортопедическую стельку)
- Бесшовность и мягкость внутренней поверхности (снижает риск потертостей)
- Растяжимость материала верха обуви (используется мягкая кожа или искусственные материалы с более высокой растяжимостью)
- Отсутствие жесткой вставки в передней части обуви («подноска»), который в обычной обуви располагается перед пальцами или прикрывает их сверху
- В некоторых моделях – специальная конструкция подошвы, делающая ее несгибаемой, что уменьшает нагрузку на переднюю часть стопы при ходьбе
- Застежка, позволяющая регулировать объем (шнурки или «липучка», но не молния и не резинка)
- Эстетичный дизайн может быть максимально приближен к обычной обуви.
Когда можно использовать ортопедические стельки в обычной обуви?
Такое возможно у очень небольшого числа пациентов. Полноценная ортопедическая стелька имеет толщину около 9-10 мм, поэтому вложить ее в обычную обувь невозможно – обувь станет слишком тесной. Поэтому в большинстве случаев, когда изготавливаются настоящие ортопедические стельки (из амортизирующих материалов), для их ношения нужна обувь повышенной глубины – она может продаваться в готовом виде, или изготавливаться на заказ.
При ношении ортопедической обуви необходимо помнить, что:
- Она приносит пользу лишь при постоянном ношении (>60-80% всего времени ходьбы)
- Обувь и стелька - единое целое: нельзя перекладывать ортопедические стельки в другую обувь
- Необходимо заказывать новые стельки не реже 1 раза в год (при выраженных деформациях стопы – чаще)
- Носить ортопедическую обувь необходимо и в квартире. Особенно это касается пациентов с деформациями стоп и тех, у кого объем ходьбы вне дома невелик (большинство пожилых людей)
- Наличие ортопедической обуви не избавляет пациента от необходимости соблюдать стандартные "Правила предотвращения диабетических язв" в частности, касающиеся ежедневной проверки обуви для выявления попавших в нее посторонних предметов, порванной подкладки, загибов стельки и т.п.
- Необходим регулярный осмотр в кабинете "Диабетическая стопа", в частности – для своевременного удаления мозолей, которые могут образовываться даже при ношении качественной ортопедической обуви (т.к. иногда с помощью ортопедической обуви/стелек удается уменьшить, но не устранить перегрузку зон риска на подошвенной поверхности стопы)

